ENDOSCOPIA DIGESTIVA
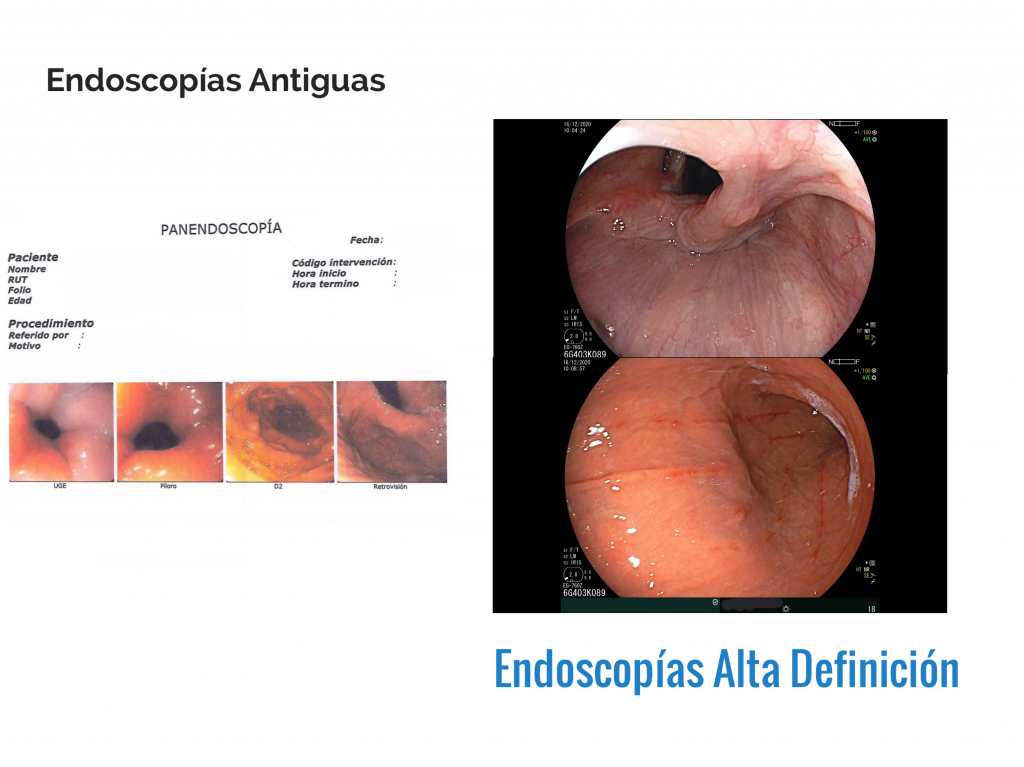
IMÁGENES DE ALTA DEFINICIÓN = DIAGNÓSTICO A TIEMPO
ENDOSCOPÍA DIGESTIVA DE ALTA DEFINICIÓN = DIAGNÓSTICO A TIEMPO
ENDOSCOPÍA DE ALTA DEFINICION
NUESTROS PROFESIONALES
Dra. Claudia Rojo – Gastroenterólogo Infantil
Dr. César Navea – Gastroenterólogo Adultos
Dr. Sergio Ledesma – Gastroenterólogo Adultos
Dra. Mary Rodriguez – Gastroenterólogo Adultos
Dra. Erika Vergara – Gastroenterólogo Adultos
Dr. Mirko Castillo Ljubetic – Cirujano Endoscopista
Dr. Nasser Eluzen – Cirujano Digestivo
Dr. Roberto Ortuño – Cirujano Coloproctólogo
ENDOSCOPÍA DIGESTIVA ALTA o PANENDOSCOPÍA
La endoscopía digestiva alta o panendoscopía, es un procedimiento poco invasivo que se realiza a través de vía oral, para examinar el interior del tracto digestivo alto:
- Esófago
- Estómago
- Duodeno
Permite detectar enfermedades, tomar muestras y aplicar tratamientos efectivos a las distintas necesidades de los pacientes.
¿Qué enfermedades detectamos con una endoscopía?
- Tumores del esófago.
- Úlceras esofágicas, gástricas o duodenales.
- Hernia hiatal, esofagitis por reflujo gastroesofágico.
- Gastritis o duodenitis.
- Helicobacter pylori, bacteria gástrica muy frecuente y responsable de úlceras y relacionada con cáncer gástrico.
¿Cuánto tiempo toma la realización de una endoscopía?
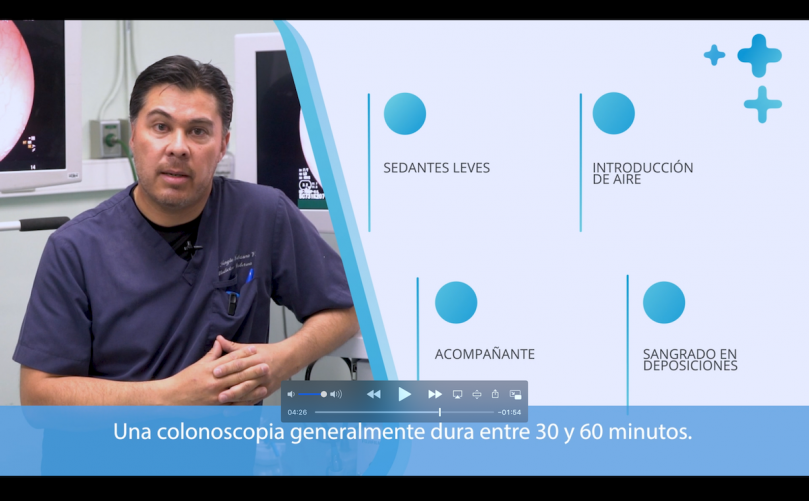
El procedimiento endoscópico dura alrededor de 30-40 minutos desde la entrada al pabellón hasta la finalización del procedimiento, esto puede variar, según los posibles hallazgos que se encuentren durante el examen. El paciente está bajo sedación en todo momento y no siente ningún tipo de dolor durante su procedimiento. Una vez finalizado, es probable que la persona sienta sueño durante algunas horas.
¿Cuándo es necesario realizarse una una endoscopía?
La endoscopia digestiva alta está indicada cuando su médico crea necesario descartar la existencia de alguna enfermedad en su esófago, estómago o duodeno.
Por ejemplo, ante síntomas como dificultad al tragar, ardor o dolor de estómago, entre otros. Observar las lesiones, permite tomar descartar tumores y tomar muestra de tejido (biopsias), para analizarlas.
La endoscopía también permite la aplicación de tratamientos, como detener una hemorragia mediante la inyección de sustancias esclerosantes o electrocoagulación, tratar varices del esófago, extirpar pólipos (polipectomía), dilatar zonas estrechas introduciendo distintos tipos de dilatadores, extraer objetos o alimentos impactados a distintos niveles y algunos otros.
¿Cuál es la preparación previa a la endoscopía?
La preparación del paciente requiere un protocolo específico que es entregado por las enfermeras, previo a la realización del procedimiento y es informado por el médico tratante.
¿Existen exámenes alternativos que reemplazan a la endoscopía?

Radiografía de Esófago Estómago Duodeno con contraste baritado: se utiliza para obtener imágenes del tubo digestivo. Sin embargo, permitiría diagnosticar su enfermedad en menor número de casos que la endoscopía, ya que no son posibles la toma de biopsias ni la visualización de lesiones de muy pequeño tamaño.
En muchas oportunidades es un examen complementario, pero para el diagnóstico, no reemplaza a la Endoscopía Digestiva, especialmente si se compara con los equipos de ALTA DEFINICIÓN Y CALIDAD DE IMAGEN.

Cápsula endoscópica (pequeña cámara que se traga): no sustituye tampoco a la endoscopía digestiva alta, por razones similares, una de sus limitaciones es la imposibilidad de toma de muestras biopsias. Tiene gran utilidad en la búsqueda de lesiones en donde el endoscopio no puede «llegar» por vía alta(Panendoscopía), así como tampoco por vía baja o Colonoscopía: lesiones de yeyuno e ileon, sangrado oculto.
¿Qué otros nombres tiene la endoscopía?
La endoscopía digestiva se conoce a través de múltiples términos que son utilizados por especialistas médicos y pacientes, entre ellos podemos encontrar:
Videoendoscopía Digestiva Alta
Panendoscopía
Endoscopía Digestiva Alta
Endoscopía Gástrica
Endoscopía Gastrointestinal
Esofagogastroduodenoscopia
Gastroscopia
(HD) Versus Standard Definition (SD)
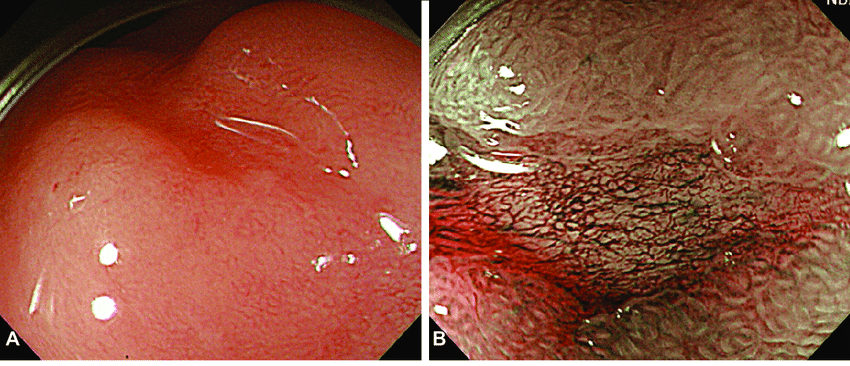
ENDOSCOPIA NORMAL VERSUS HD
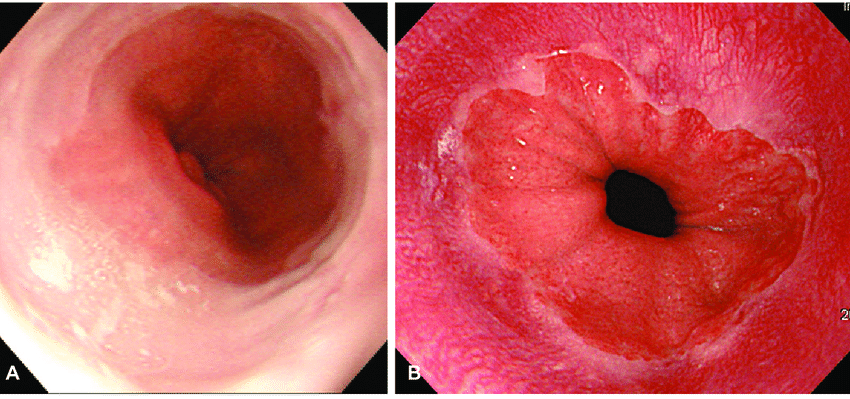
ENDOSCOPIA NORMAL VERSUS HD
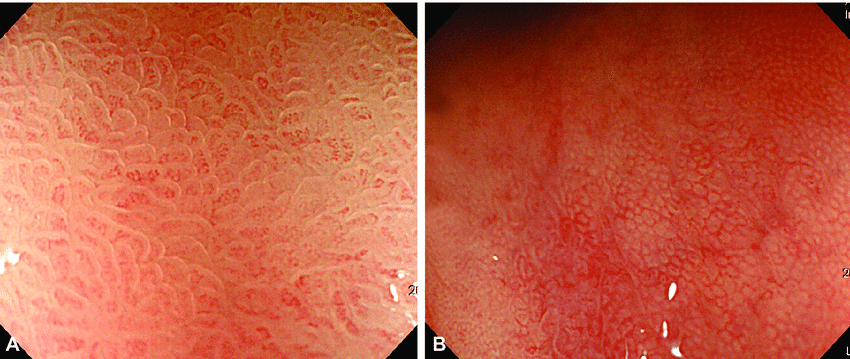
ENDOSCOPIA NORMAL VERSUS HD
(HD) Versus Standard Definition (SD)
Colonoscopía: ¿Qué es y para qué sirve?
La colonoscopía es un procedimiento médico que examina el interior del ano – recto, sigmoides, colon descendente, colon transverso, colon ascendente pudiendo llegar al ciego e intestino(ileon en su segmento final).
Se realiza con un instrumento óptico flexible, con preparación previa del paciente y sirve para diagnosticar y tratar enfermedades intestinales.
Algunos de los motivos más frecuentes para solicitar la realización de una colonoscopía, son:
Descartar un cáncer al colon.
Estudiar causas de sangrado por el recto.
Estudiar Pérdida de peso.
Aparición de sangrado en las deposiciones.
Estudiar una diarrea crónica.
Estudiar a personas con referencias familiares de un cáncer de colon o en mayores de 50 años.
Controlar y diagnosticar enfermedades inflamatorias intestinales como una colitis ulcerosa y enfermedad de Crohn.
¿Cómo prepararse para una Colonoscopía?
Recibirá las instrucciones detalladas por parte de nuestro personal de enfermería.
Algunas de las indicaciones tienen como propósito ayudar a limpiar el intestino, para permitir una correcta visualización:
- No comer alimentos con fibra ni cereales integrales desde tres días antes de la prueba.
- No ingerir frutas ni verduras.
- No comer legumbres.
- No tomar medicamentos con hierro, ya que manchan el intestino.
- El día anterior a la prueba, tomar solo dieta líquida.
- Ir acompañado a la cita.
- Se le pide al paciente tomar algunas soluciones de preparación de colon o «laxantes», la noche anterior al examen, con el objetivo que se pueda revisar todo el intestino de la persona, por lo que es imprescindible que esté limpio, sin restos alimenticios ni heces.
NUESTROS PROFESIONALES
Dra. Claudia Rojo Lillo – Gastroenterólogo Infantil
Dr. César Navea – Gastroenterólogo Adultos
Dr. Sergio Ledesma – Gastroenterólogo Adultos
Dra. Mary Rodriguez – Gastroenterólogo Adultos
Dra. Erika Vergara – Gastroenterólogo Adultos
Dr. Mirko Castillo Ljubetic – Cirujano Endoscopista
Dr. Nasser Eluzen – Cirujano Digestivo
CÁNCER GÁSTRICO
DESCRIPCIÓN Y EPIDEMIOLOGÍA DEL CÁNCER GÁSTRICO
1.- Descripción clínica
1.1.- Definición de la enfermedad El cáncer gástrico (CG) es uno de los tumores más frecuentes de los países occidentales, sin embargo, su incidencia mundial (no en Chile) ha disminuido en los últimos 30 años. Un diagnóstico precoz permite mejorar su sobrevivencia. No obstante, se estima que solo la mitad de los casos se diagnostican como enfermedad locorregional con posibilidades quirúrgicas curativas. El adenocarcinoma es el proceso maligno más frecuente del estómago y representa más del 90% de los cánceres gástricos(1,2)
1.2.- Factores de riesgo.
Los factores de riesgo se pueden clasificar en tres tipos:
Factores predisponentes: la infección por H. pylori es el factor de riesgo más importante para el desarrollo de la gastritis atrófica. La gastritis atrófica con metaplasia intestinal es la lesión más claramente relacionada con cáncer gástrico. Los pacientes intervenidos por úlcera gástrica con 15 años desde la intervención presentan un mayor riesgo de cáncer gástrico, fundamentalmente por la aclorhidria y el reflujo gastroesofágico (RGE) secundario a la intervención. La presencia de Esófago de Barrett también es factor predisponente. Otros factores de riesgo son la Enfermedad de Ménetrier y los pólipos Adenomatosos Gástricos.
Dieta y factores ambientales: nivel socioeconómico bajo, es un cáncer que se asocia a la pobreza. Favorecen el cáncer gástrico, la ingesta de productos ricos en nitritos, nitratos, dietas sazonadas (teoría de la sal) y ahumadas, déficit de vitamina C, E y betacarotenos. El tabaco aumenta el riesgo de CG 1,3 veces. Factores genéticos: 10% o más de los casos de CG se pueden relacionar con una predisposición genética (CG hereditario, mutación de E-cadherina). Entre algunas de las entidades con predisposición familiar destacan; el Síndrome de Li Fraumeni, Poliposis Colónica Familiar y el Síndrome de Lynch tipo II.(1)
1.3.- Etiopatogenia/Historia natural
En la actualidad se entiende que, debe existir una lesión precursora que es la gastritis atrófica, que, según la cascada de Correa, luego evoluciona a metaplasia intestinal y a su vez ésta a displasia, hasta aquí, un ambiente que es favorecido por la presencia de H. pylori (cepas carcinogénicas), factores genéticos predisponentes más “gatillantes” ambientales, tiene como resultado la aparición del cáncer gástrico. Durante este proceso se puede constatar una serie de alteraciones moleculares subyacentes, entre las que destacan: hipermetilación de regiones promotoras, desregulación de la vía Wnt (APC y beta catenina) y proteínas del ciclo celular, afectación de genes proapoptóticos, hiperactivación del receptor del factor de crecimiento epidérmico y desbalance de citoquinas, entre otros(3)
1.4.- Clasificaciones (4) A.- CLASIFICACIÓN DE BORRMANN (cáncer gástrico Avanzado) Borrmann clasificó las lesiones según su morfología

CLASIFICACION DE CÁNCER GÁSTRICO - BORRMANN
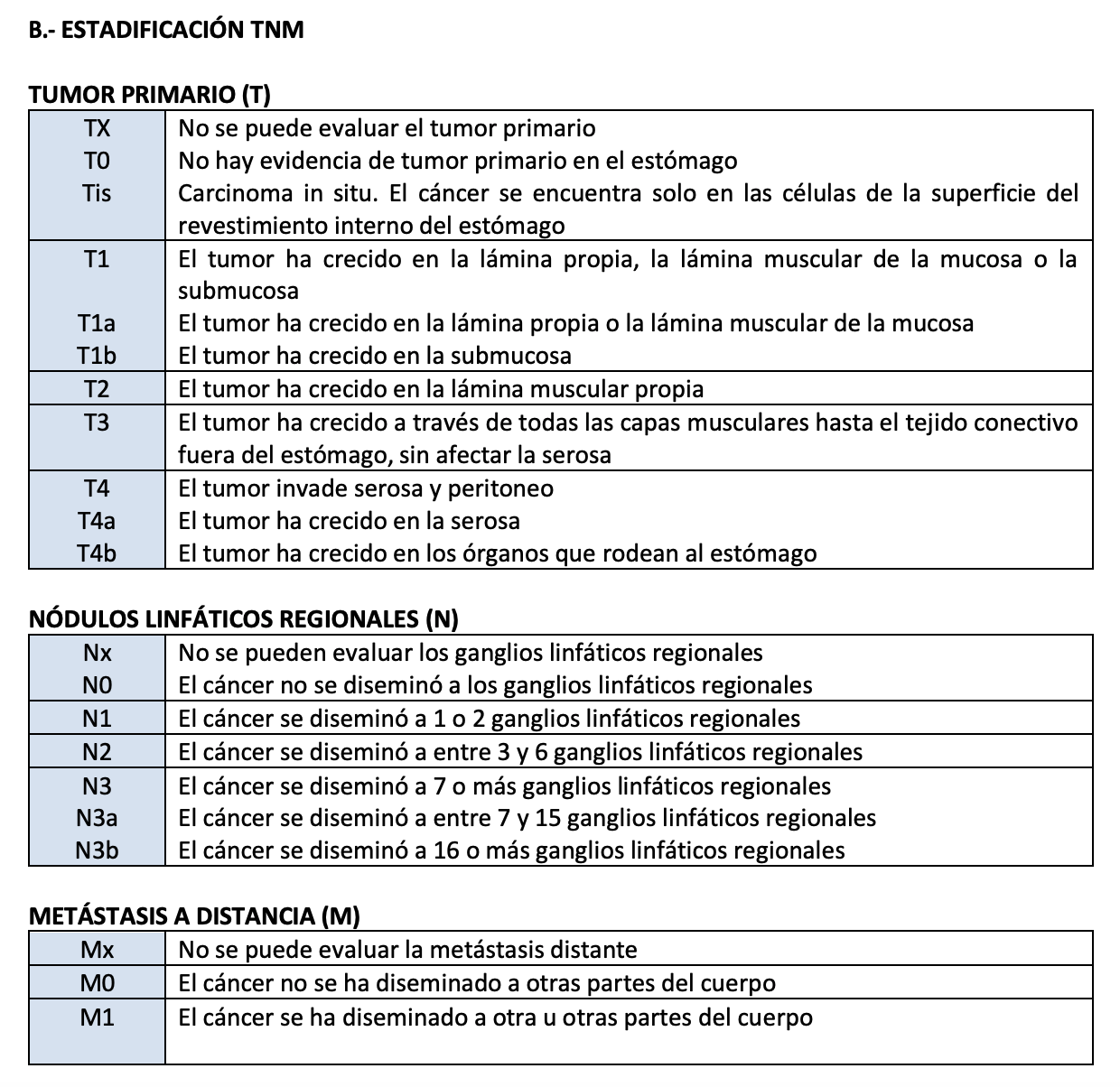
CÁNCER GÁSTRICO - - ESTADIFICACIÓN TNM
C.- Criterios Resección Endoscópica Submucosa
La resección endoscópica se reserva para los tumores que tienen una probabilidad muy baja de matástasis linfonodales y que se puedan resecar en “bloc” [5].
C.1.- Indicaciones Absolutas
-Adenocarcinoma diferenciado no ulcerado (UL0), en el que la profundidad de la invasión se diagnostica clínicamente como T1a y el diámetro es ≤ 2 cm.
-Adenocarcinoma diferenciado no ulcerado (UL0), en el que la profundidad de la invasión se diagnostica clínicamente como T1a y el diámetro es > 2 cm.
-Adenocarcinoma diferenciado ulcerado (UL1), en el que la profundidad de la invasión se diagnostica clínicamente como T1a y el diámetro es ≤ 3 cm.
C.2- Indicaciones Expandidas
-Adenocarcinoma no diferenciado no ulcerado (UL0) en el que la profundidad de la invasión se diagnostica clínicamente como T1a y el diámetro es ≤ 2 cm. Las lesiones en esta categoría están actualmente excluidas de la indicación absoluta debido a la falta de evidencia suficiente para el resultado a largo plazo.
C.3.- Indicaciones Relativas
-La Cirugía corresponde al tratamiento de elección cuando no se cumplen con las indicaciones absolutas o expandidas. Sin embargo, la resección endoscópica podría ser una opción para los pacientes de edad avanzada y de alto riesgo quirúrgico y/o con comorbilidades importantes. Se debe explicar al paciente el riesgo de enfermedad residual, posiblemente en forma de metástasis en los ganglios linfáticos.
1.5.- Presentación clínica
Síntomas: el CG puede manifestarse con síntomas constitucionales inespecíficos, siendo el más frecuente la pérdida de peso (80%), anorexia, saciedad precoz, fatiga, dolor gástrico impreciso, disfagia, hemorragia digestiva.
Signos: los hallazgos físicos en generalmente corresponde a manifestaciones de la enfermedad metastásica. Otros hallazgos que destacan, son la caquexia, masas abdominales palpables, hepatomegalia y ascitis, estos últimos hablan de enfermedad muy avanzada(6).
CÁNCER DE COLON
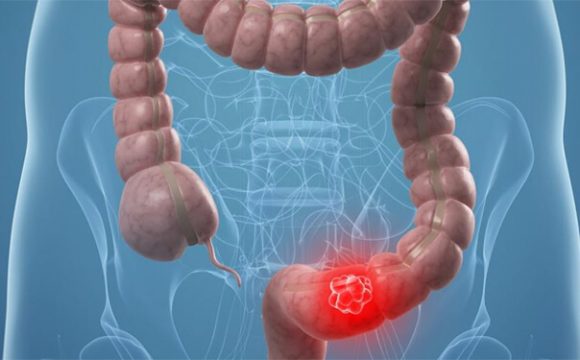
CÁNCER DE COLON
Factores de riesgo del cáncer colorrectal
Un factor de riesgo es todo aquello que incrementa la probabilidad de que usted padezca una enfermedad, como por ejemplo el cáncer. Los distintos tipos de cáncer tienen diferentes factores de riesgo. Algunos factores de riesgo, como el fumar, pueden cambiarse. Otros factores, como la edad o los antecedentes familiares, no se pueden cambiar.
No obstante, si se tiene uno, o hasta muchos factores de riesgo, no necesariamente significa que se padecerá la enfermedad. Además, puede que algunas personas que llegan a padecer la enfermedad no tengan ningún factor de riesgo conocido.
Los investigadores han encontrado varios factores de riesgo que pueden aumentar las probabilidades de que una persona presente pólipos o cáncer colorrectal.
Factores de riesgo del cáncer colorrectal que usted puede cambiar
Muchos factores relacionados con el estilo de vida han sido vinculados al cáncer colorrectal. De hecho, los vínculos que hay entre la alimentación, el peso y el ejercicio con el riesgo de cáncer colorrectal son algunos de los más estrechos entre todos los tipos de cáncer.
Sobrepeso u obesidad
Si usted tiene sobrepeso u obesidad, su riesgo de desarrollar y morir de cáncer colorrectal es mayor. El sobrepeso o la obesidad aumentan el riesgo de cáncer de colon y de recto tanto en los hombres como en las mujeres, aunque esta asociación parece ser mayor entre los hombres. Lograr y mantenerse en un rango de peso saludable puede que ayude a reducir su riesgo.
Inactividad física
Una persona que no acostumbre ser físicamente activa tiene una mayor probabilidad de desarrollar cáncer colorrectal. Tener actividad física de manera habitual a intensidad de moderada a vigorosa puede ayudar a disminuir el riesgo.
Ciertos tipos de alimentación
Una alimentación con un alto consumo de carne roja (tal como res, cerdo, cordero o hígado) y carnes procesadas (como hot dogs [perros calientes] y algunos embutidos) pueden aumentar su riesgo de cáncer colorrectal.
Las carnes cocinadas a temperaturas muy altas (fritas, asadas o a la parrilla) pueden liberar químicos que podrían aumentar el riesgo de cáncer. pero aún no se ha logrado determinar qué tanto lo aumenta.
Tener un nivel bajo de vitamina D en la sangre puede que también incremente su riesgo.
Seguir un patrón de alimentación saludable que incluya suficientes frutas, verduras y granos integrales, y que a su vez limite o evite el consumo de carnes rojas y procesadas, así como de bebidas endulzadas con azúcar, probablemente disminuya su riesgo.
Tabaquismo
Las personas que han fumado por mucho tiempo tienen una probabilidad mayor de desarrollar y morir de cáncer colorrectal que las personas que no fuman. Se sabe bien que fumar es un causante del cáncer de pulmón, pero también está asociado a otros tipos de cáncer, como el cáncer colorrectal. Si usted fuma y quiere saber más sobre cómo dejar de fumar, refiérase a nuestra Guía para dejar de fumar.
Consumo de alcohol en grandes cantidades
El cáncer colorrectal ha sido vinculado al consumo excesivo de alcohol. Lo mejor es no tomar bebidas con alcohol. Para quienes lo hagan, deberán no tomar más de (1) bebida por día para las mujeres, y no más de dos (2) bebidas para los hombres. Esto podría dar muchos beneficios a la salud, incluyendo un menor riesgo para muchos tipos de cáncer.
Factores de riesgo del cáncer colorrectal que usted no puede cambiar
Envejecimiento
Su riesgo de cáncer colorrectal aumenta con la edad. Los adultos jóvenes pueden llegar a tenerlo, pero es mucho más común después de los 50 años de edad.
Antecedente personal de cáncer colorrectal o pólipos colorrectales
Si usted tiene un antecedente de pólipos adenomatosos (adenomas), entonces eso aumenta el riesgo de cáncer colorrectal. Esto es especialmente cierto si los pólipos son grandes, si existen muchos de ellos, o si alguno de ellos muestra displasia.
Si ha tenido cáncer colorrectal, aunque haya extirpado en su totalidad, usted tiene más probabilidades de desarrollar nuevos cánceres en otras áreas del colon y del recto. Las probabilidades de que esto suceda son mucho mayores si usted padeció su primer cáncer colorrectal siendo joven.
Antecedente personal de enfermedad inflamatoria del intestino
Su riesgo de cáncer colorrectal es mayor si usted padece una enfermedad inflamatoria del intestino (IBD, por sus siglas en inglés), incluyendo colitis ulcerosa o enfermedad de Crohn.
La IBD es una afección en la que el colon se encuentra inflamado por un tiempo muy prolongado. Las personas que han padecido IBD por muchos años, especialmente si no ha sido tratada, a menudo llegan a tener displasia. El término displasia se utiliza para describir las células en el revestimiento del colon o del recto que lucen anormales, pero que no son células cancerosas verdaderas. Estás células pueden volverse cancerosas con el paso del tiempo.
Si usted padece IBD, puede que necesite empezar las pruebas de detección para el cáncer colorrectal a una edad más temprana y realizarlas con más frecuencia.
La enfermedad inflamatoria intestinal es diferente al síndrome del intestino irritable (IBS), el cual no aumenta su riesgo de cáncer colorrectal.
Antecedente familiar de cáncer colorrectal o pólipos adenomatosos
La mayoría de los cánceres colorrectales se descubren en personas sin antecedentes familiares de cáncer colorrectal. A pesar de esto, casi una de cada tres personas que llega a tener cáncer colorrectal tiene otros familiares que lo han padecido.
Las personas con un antecedente de cáncer colorrectal en un familiar de primer grado (padre, madre, hermanos, hermanas o hijos) tienen un mayor riesgo. El riesgo es aún mayor si el familiar fue diagnosticado con cáncer cuando tenía menos de 45 años, o si más de un familiar de primer grado es afectado.
Las razones para el riesgo más elevado no están claras en todos los casos. Los cánceres que “vienen de familia” pueden deberse a genes heredados, a que se comparten factores ambientales o a cierta combinación de estos factores.
Tener familiares que hayan tenido pólipos adenomatosos también está relacionado con un mayor riesgo de cáncer de colon. (Los pólipos adenomatosos son la clase de pólipos que se pueden convertir en cáncer).
Si usted tiene antecedentes familiares de pólipos adenomatosos o cáncer colorrectal, consulte con su médico sobre la posible necesidad de comenzar las pruebas de detección antes de los 50 años de edad. Si usted ha tenido pólipos adenomatosos o cáncer colorrectal, es importante que informe a sus familiares cercanos para que puedan notificar de esto a sus médicos y comiencen las pruebas de detección a la edad adecuada.
Síndromes hereditarios
Alrededor del 5% de las personas que padecen cáncer colorrectal presentan cambios genéticos hereditarios (mutaciones) que pueden causar síndromes de cáncer familiar y que pueden llevar a padecer la enfermedad.
Los síndromes hereditarios más comunes asociados con el cáncer colorrectal son el síndrome de Lynch (cáncer colorrectal hereditario sin poliposis o HNPCC) y la poliposis adenomatosa familiar (FAP, siglas en inglés), pero otros síndromes menos comunes también pueden incrementar el riesgo de cáncer colorrectal.
Síndrome de Lynch (cáncer de colon hereditario sin poliposis, o HNPCC)
El síndrome de Lynch el síndrome hereditario de cáncer colorrectal más común. Es responsable de 2% a 4% de todos los casos de cáncer colorrectal aproximadamente. En la mayoría de los casos, este trastorno es causado por un defecto hereditario en el gen MLH1 o el gen MSH2, pero cambios en otros genes también pueden causar síndrome de Lynch. Estos genes ayudan normalmente a reparar el ADN que se ha dañado.
Los cánceres asociados a este síndrome suelen desarrollarse cuando las personas son relativamente jóvenes. Las personas con síndrome de Lynch pueden presentar pólipos, pero sólo suelen tener pocos solamente. Las personas con esta afección pueden llegar a tener un riesgo de hasta 80% de padecer cáncer colorrectal durante el transcurso de su vida dependiendo de qué gen esté afectado.
Las mujeres con esta afección también tienen un riesgo muy alto de cáncer de endometrio (el revestimiento del útero). Otros cánceres asociados con el síndrome de Lynch incluyen el cáncer de ovario, estómago, intestino delgado, páncreas, riñón, próstata, cerebro, uréteres (conductos que llevan la orina desde los riñones hasta la vejiga) y vías biliares.
Para más información sobre el síndrome de Lynch, refiérase a ¿Conocemos las causas del cáncer colorrectal?, ¿Se puede prevenir el cáncer colorrectal? y Síndromes de cáncer familiar.
Poliposis adenomatosa familiar
La poliposis adenomatosa familiar es causada por cambios (mutaciones) en el gen APC que una persona hereda de sus padres. Aproximadamente 1% de todos los cánceres colorrectales son causados por poliposis adenomatosa familiar.
En el tipo más común de la FAP, se desarrollan cientos o miles de pólipos en el colon y el recto de una persona, por lo general a partir de entre los 10 y 12 años de edad El cáncer, por lo general, surge en uno o más de estos pólipos tan pronto como a la edad de 20 años. Al cumplir los 40 años, casi todas las personas con FAP padecerán cáncer de colon si no se extrae el colon como medida para prevenir la enfermedad. Las personas con FAP también están en mayor riesgo de cáncer de estómago, intestino delgado, páncreas, hígado y de algunos otros órganos.
Hay tres subtipos de FAP:
En la FAP atenuada (también referida como AFAP) que es un subtipo de este trastorno, los pacientes tienen un menor número de pólipos (menos de 100) y el cáncer colorrectal tiende a ocurrir a una edad más avanzada.
El síndrome de Gardner es un tipo de FAP que también se manifiesta con tumores no cancerosos en piel, tejidos blandos y huesos.
El síndrome de Turcot es una afección hereditaria muy poco común en la que las personas están en mayor riesgo de padecer muchos pólipos adenomatosos y cáncer colorrectal, así como tumores cerebrales. En realidad, hay dos tipos de síndrome de Turcot:
Síndromes hereditarios poco comunes asociados al cáncer colorrectal
Síndrome Peutz-Jeghers (PJS): las personas con esta afección hereditaria tienden a presentar pecas alrededor de la boca (y algunas veces en sus manos y pies) y un tipo especial de pólipo llamados hamartomas en sus tractos digestivos. Estas personas tienen un riesgo significativamente mayor de cáncer colorrectal, así como de otros cánceres, y usualmente se presentan a una edad más temprana que lo normal. Este síndrome es causado por mutaciones en el gen STK11 (LKB1).
Poliposis asociado al gen STK11 (MAP): la gente con este síndrome desarrollan muchos pólipos en el colon, los cuales casi siempre se vuelven cancerosos si no son minuciosamente vigilados a través de colonoscopias periódicas. Estas personas también tienen un mayor riesgo de cáncer en el tracto gastrointestinal (GI) y la tiroides. Este síndrome es causado por mutaciones en el gen MYH (que participa en la “corrección” del ADN para reparar cualquier error) y a menudo resulta en cáncer a una edad más temprana.
Puesto que muchos de estos síndromes se asocian a cáncer colorrectal a una edad temprana y también están vinculados a otros tipos de cáncer, identificar las familias con estos síndromes hereditarios es importante. Esto permite a los médicos recomendar medidas específicas como pruebas de detección y otras medidas preventivas cuando la persona es más joven. Usted puede encontrar información sobre evaluación del riesgo, asesoría genética y pruebas genéticas para estos síndromes en Pruebas genéticas, Detección y Prevención para las personas con un fuerte antecedente familiar de cáncer colorrectal.
Antecedentes étnicos y raciales
Por razones aún desconocidas, las personas de raza negra tienen las tasas de incidencia y de mortalidad de cáncer colorrectal más altas de todos los grupos raciales de los Estados Unidos. Las razones de esto todavía se desconocen.
Los judíos procedentes de Europa Oriental (judíos asquenazíes) tienen uno de los mayores riesgos de cáncer colorrectal en comparación con cualquier otro grupo étnico en el mundo.
Diabetes tipo 2
Las personas con diabetes tipo 2 (usualmente no dependiente de insulina) tienen un mayor riesgo de padecer cáncer colorrectal. Tanto la diabetes tipo 2 como el cáncer colorrectal comparten algunos de los mismos factores de riesgo (como tener sobrepeso e inactividad física). Sin embargo, aun cuando se toman estos factores en consideración, las personas con diabetes tipo 2 todavía presentan un mayor riesgo. Estas personas también suelen tener un pronóstico menos favorable después del diagnóstico.
Factores con efectos no bien definidos sobre el riesgo de padecer cáncer colorrectal
Turno de trabajo nocturno
Algunos estudios sugieren que trabajar un turno de noche regularmente puede aumentar el riesgo de cáncer colorrectal. Se cree que esto se debe a cambios en los niveles de melatonina, una hormona que responde a los cambios de la luz. Es necesario realizar más investigaciones al respecto.
Tratamiento previo de ciertos cánceres
Algunos estudios han encontrado que los hombres que han padecido cáncer testicular parecen tener una tasa mayor de cáncer colorrectal y algunos otros cánceres. Esto se puede deber a los tratamientos que han recibido, tal como radioterapia.
Asimismo, algunos estudios han sugerido que los hombres que recibieron radioterapia para tratar el cáncer de próstata podrían tener un mayor riesgo de cáncer rectal, ya que el recto recibe algo de radiación durante el tratamiento. La mayoría de estos estudios se basa en los hombres tratados en la década de 1980 y 1990, cuando los tratamientos de radiación eran menos precisos de lo que son hoy en día. El efecto que tienen los métodos más modernos de radiación sobre el riesgo de cáncer rectal se desconoce.

Diagnóstico precoz de cáncer colorrectal